B 组链球菌(Group B streptococcal,GBS)是围生期严重感染性疾病的主要致病菌之一,可造成新生儿严重全身感染,且病情凶险。新生儿 GBS 感染分为早发型和晚发型两种。早发型于出生 1 周内发病,约占新生儿 GBS 感染的 80%,主要由母婴垂直传播,病死率为 4%。
早发型新生儿 GBS(early-onset neonatal group B streptococcal,EOGBS)感染在新生儿中呈上升趋势,且病情凶险。主要的危险因素包括:既往新生儿 GBS 感染史、GBS 菌尿、阴道拭子 GBS 阳性、产妇分娩时体温 ≥ 38℃。2002 年美国 CDC 指南建议所有的妊娠女性在孕 35~37 周进行 GBS 携带筛查,应当为发现 GBS 定植的患者提供分娩时抗菌药物预防(intrapartum antibiotic prophylaxis,IAP),通常是静脉注射青霉素和氨比西林。
目前关于预防 EOGBS 感染的最佳策略目前仍存在争议。Royal College Obstetricians &Gynaecologists (RCOG) 指南于 2017 年 9 月发布了最新版本,针对早发型新生儿 B 族链球菌病的预防提出了新的建议。孕妇管理流程如下图: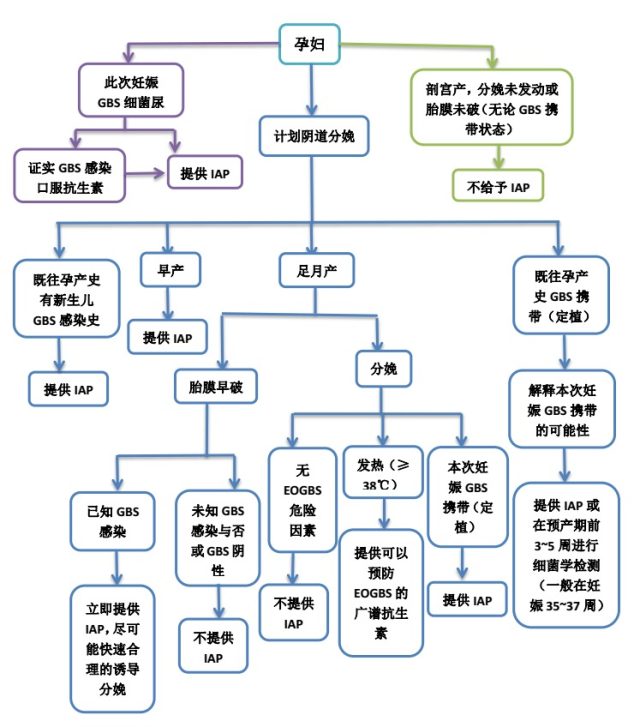
产前筛查
1. 是否所有的孕妇都应该接受 GBS 筛查?
并不推荐进行普遍的细菌筛查。(D 级)
目前没有证据表明 GBS 常规筛查的利大于弊,理由如下:
2. GBS 的临床危险因素有哪些?
临床医生应该意识到妊娠女性早发型新生儿 GBS 感染的临床危险因素。(2016 新),包括:

3. 如果既往妊娠时曾检测到 GBS 感染,是否应该忽略此次妊娠情况为女性提供 IAP?
向孕妇解释在此次妊娠过程中 GBS 携带的可能为 50%,与孕妇讨论是否使用抗菌药物预防,或是在妊娠晚期进行细菌学检测再提供抗菌药物预防也是有效的。(B 级)
细菌学检测最好在妊娠 35~37 周进行,或者在分娩前 3~5 周,例如双胞胎的检测在妊娠 32~34 周进行。(2016 新,C 级)
4. 如果既往孕产史曾有新生儿 GBS 感染,是否应该忽略此次妊娠情况为女性提供抗菌药物预防?
对有早发型或晚发型新生儿 GBS 感染的女性应提供抗菌药物预防。(D 级)
5. 如果女性患者要求检测细菌携带情况,是否提供筛查检测?
产妇的要求并不是进行细菌筛查的指征,国际筛查委员会并不建议对 GBS 进行普遍的细菌筛查。(2016 新,D 级)
产前护理
1. 妊娠期的 GBS 细菌尿应如何管理?
临床医生应向在妊娠期发现尿液 GBS 感染的女性提供 IAP。(C 级)
在妊娠期间发生泌尿道 GBS 感染(>105cfu/mL)的女性应在诊断时及时接受适当的治疗和抗菌药物预防。(2016 新,C 级)
2. 如果在妊娠早期检测到 GBS 携带是否应该在分娩前接受治疗?
并不推荐经阴道或直肠拭子培养 GBS 阳性的患者接受产前治疗。(C 级)
3. 如果偶然发现 GBS 感染,孕妇管理是否不同?如果不同,应该怎么做?
偶然检测到的 GBS 携带,应提供 IAP,GBS 的管理不因检测方法而改变。(2016 新)
4. GBS 携带是否会影响分娩的方法?
分娩的方法不应该因为 GBS 携带而改变(2016 新)。
5. GBS 携带是否是人工破膜的禁忌证?
不是,有证据表明人工破膜不增加 EOGBS 感染的风险。(2016 新,D 级)
6. 在已知 GBS 定植的女性,应怎样管理择期剖宫产手术?
在分娩没有发动和胎膜完整的情况下,对产妇进行择期剖宫产不需要使用抗菌药物预防。(C 级)
根据 NICE 剖宫产临床指南,所有剖宫产的女性都应接受广谱抗菌药物预防。在分娩没有发动和胎膜完整的情况下,产妇不需要额外的青霉素预防 GBS 感染,除非是 GBS 定植状态。已知 GBS 携带的产妇因胎膜早破而做剖宫产分娩时应接受 IAP,并应根据临床检查决定剖宫产的方式。
分娩(包括胎膜早破)的管理
1. 未知 GBS 定植情况时,应当如何处理 37 周的胎膜早破?
对已知 GBS 感染的女性应尽快的提供抗菌药物预防,且要合理妥当的及时诱导分娩。(C 级)
对 GBS 感染阴性或未知时,可立即诱导分娩或期望治疗 24 h, 超过 24 h 再诱导分娩。(A 级)
2. 如何管理产妇体温>38℃ 且不知道是否有 GBS 定植的分娩?
产时发热(≥ 38℃)与 EOGBS 风险增加有关,体温升高可能提示绒毛膜羊膜炎,此时推荐使用广谱抗菌药物而不是青霉素 G。对分娩时发热(≥ 38℃)的产妇应提供对 GBS 敏感的广谱抗菌药物。(C 级)
3. 在没有 GBS 定植的情况下应该如何管理早产?
建议为确认早产的产妇提供 IAP。(2016 新,D 级)
对未发动分娩和胎膜完整的择期剖宫产,不建议提供抗菌药物预防。(2016 新,D 级)
4. 在分娩开始时,酶链反应或其他快速检测试验是否有用?
不推荐在分娩发动时使用酶链反应或其他快速检测试验。(2016 新,C 级)
5. GBS 阳性的产妇可以水中分娩么?
GBS 阳性的产妇可以进行水中分娩,前提是产妇接受了适当的抗菌药物预防。(2016 新,D 级)
早产(包括胎膜早破)的管理
未知 GBS 携带情况时,未足月胎膜早破的产妇应当如何处理?
对未足月胎膜早破的产妇不建议做细菌学检测,一旦确认分娩发动或引产,不管 GBS 状态如何均应给予抗菌药物预防。(D 级)
对于妊娠期或既往妊娠有过 GBS 定植的产妇来说,不到 34 周的早产围产期感染的风险较高。对于超过 34 周的产妇来说,如果是 GBS 携带者,可能会加快分娩速度。(2016 新,D 级)
NICE 早产和分娩指南建议所有未足月胎膜早破的产妇应口服红霉素 250 mg,4 次/日,最多 10 日或直至产妇分娩(可能更快)。对红霉素耐受或有红霉素禁忌证的产妇可口服青霉素持续相同的时间。
细菌学检测注意事项
1. 如果要检测孕妇的 GBS 携带状态,哪些拭子适合进行检测?
当检测 GBS 携带状态时,拭子应该从阴道下端或肛门采集。可用一个拭子(先阴道再肛门)或两个单独的拭子。(2016 新,D 级)
2. 待检测的拭子应该在什么介质和温度下,用多快的速度送到实验室?
采集后,拭子应当放在非营养的运输介质中,如有机胺类等。标本应尽快运送至实验室和处理。如果延迟处理,应将标本冷藏。(2016 新,D 级)
3. 如果要进行 GBS 携带检测,应采用哪种培养介质?
建议用增菌培养基进行检测,临床医生应当提示拭子用于 GBS 的检测。(2016 新,D 级)
4. 应当使用哪种抗菌药物预防?
同意使用抗菌药物预防的孕妇,应服用苄青霉素,一旦开始,应定期规律治疗直至分娩。(B 级)
5. 已知或疑似青霉素过敏的孕妇应当使用哪种抗菌药物?
如果孕妇对青霉素没有严重的过敏,应当使用头孢菌素类。如果有对青霉素严重过敏的证据,应当使用万古霉素。(2016 新)
抗菌药物的选择取决于青霉素过敏以及过敏的严重程度。如果既往病史所描述的反应不是本质上的过敏反应(只是呕吐),那么应该给予青霉素。如果有对β-内酰胺类过敏,但不严重(即没有过敏反应、血管性水肿、呼吸窘迫或荨麻疹),可以静脉注射头孢菌素类(如头孢呋辛 1.5 g,750 mg/8 小时)。如果对β-内酰胺类严重过敏,建议静脉注射万古霉素(1 g/12 小时)。
6. GBS 定植的孕妇拒绝 IAP,应当如何处理?
建议分娩后对新生儿进行 12 h 的密切监测,且劝阻她们不要过早的出院。(2016 新)
7. IAP 的不良反应是什么(产妇过敏、新生儿肠道菌群紊乱和儿童发育异常)?
临床医生应该意识到 IAP 可能产生的不良影响。(2016 新,C 级)
8. 分娩时是否应该进行阴道清洁,是否因为 GBS 携带状态而有所不同?
没有证据表明,产时阴道清洁可以降低新生儿 GBS 的发病率。(C 级)
新生儿管理
1. 如果担忧早发型新生儿 GBS 感染,哪些表现会促使父母和护理人员寻求医学帮助?
如果父母和护理人员担心孩子,以下表现应寻求医学建议:(D 级)

2. 如何管理产妇接受 IAP 的足月新生儿?
足月新生儿表现良好且产妇在分娩前 4 h 接受 IAP 预防 EOGBS 疾病的,不需要特别观察。(2016 新)
在分娩期间接受广谱抗菌药物治疗而非 GBS 预防的产妇的新生儿可能需要根据早发型新生儿感染 NICE 临床指南进行监护和治疗。(2016 新)
3. 如何很好的管理没有接受足够 IAP 的产妇的有 EOGBS 疾病风险的新生儿?
分娩时应当评估新生儿感染的临床指标,在分娩后 0、1、2 小时监测重要生命体征,然后每 2 小时一次,直到分娩后 12 小时。(2016 新)
4. 是否应当给低风险的新生儿提供分娩后抗菌药物预防?
在没有已知产前危险因素的情况下,不建议对无症状的足月儿进行产后抗菌药物预防。(C 级)
5. 如何管理有 EOGBS 感染临床表现的婴儿?
有 EOGBS 感染表现的婴儿应该在决定治疗 1 小时内使用青霉素和庆大霉素治疗。(2016 新)
6. 如何处理既往孕产史有新生儿 GBS 感染的产妇的新生婴儿?
分娩时应当评估新生儿感染的临床指标,在分娩后 0、1、2 小时监测重要生命体征,然后每 2 小时一次,直到分娩后 12 小时。(2016 新)
7. 对母乳喂养的母亲有哪些建议?
鼓励母乳喂养,不管是否 GBS 感染情况如何。(2016 新)
