2017 年 9 月,加拿大妇产科学会 ( SOGC) 基于近年最新研究结果更新了 2010 年的产科手术预防性使用抗菌药物指南,发表在近期出版的 Journal of Obstetrics and Gynaecology Canada 杂志上。指南总结和推荐如下:
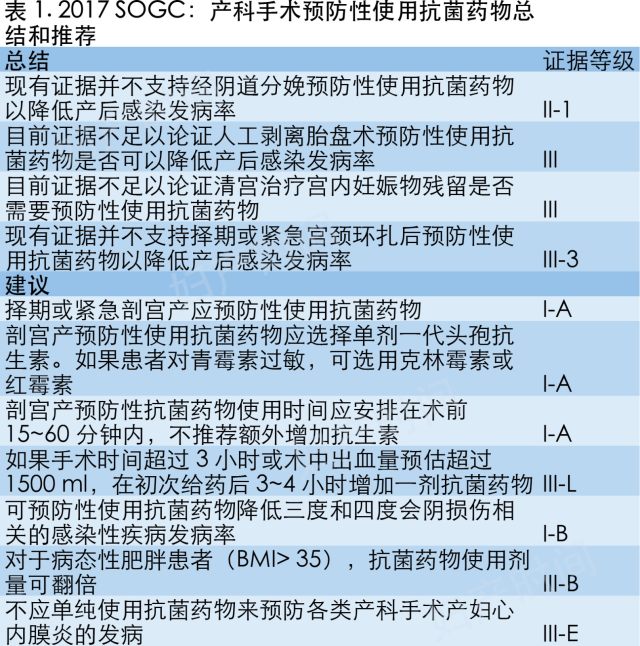
术后感染是产科手术重要并发症。术后感染包括尿路感染、子宫内膜炎、切口感染、会阴部感染等,可导致住院时间延长和治疗费用的增加。关于预防性使用抗菌药物减少术后感染的研究不少,但对比试验不多。对于临床医生来讲,经常会对使用哪种方案而感到迷惑。
预防性抗菌药物使用原则
预防性使用抗菌药物不同于普通抗菌药物治疗,前者是预防感染,后者旨在解决既存的感染,且通常疗程较长。外科手术中预防性使用抗菌药物可以增强宿主自然免疫保护功能,抑制细菌种植,从而减少手术操作所引起的感染。
1. 预防性使用抗菌药物时必须明确这种抗菌药物可有效应对术中可能遭遇的细菌感染,有效降低术后感染风险,且安全又经济。
2. 预防性使用抗菌药物时必须保证术前、术中和术后切口缝合的数小时内,血清和组织抗菌药物水平可保持在有效治疗水平。
3. 如果给予预防性抗菌药物,应该是在细菌种植之前不久或在细菌种植时使用。
4. 多数研究表明单剂量使用抗菌药物有效。但若手术时长> 3 小时,应隔抗菌药物 1 个或 2 个半衰期重复给药。也有人建议用术中大出血(> 1500 mL),应给予第二剂抗菌药物。
产科手术预防性使用抗菌药物
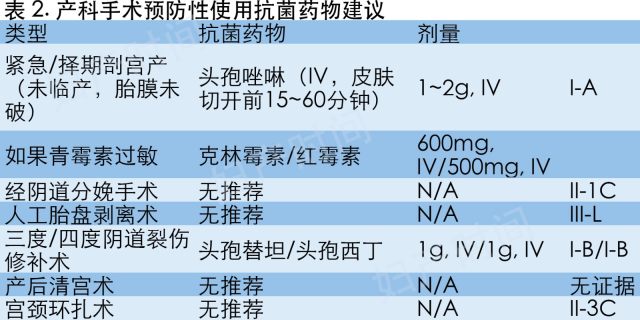
1. 剖宫产
剖宫产是产后母体感染最重要的风险因素,感染和感染并发症的发病率可达 25%,是经阴道分娩产妇发病风险的 5~20 倍。无论是否合并母体发热和/或绒毛膜羊膜炎,剖宫产术后并发子宫肌内膜炎、尿道感染、切口感染和败血症等并发症的发病率均较高。众多研究表明,剖宫产预防性使用抗菌药物可降低择期/紧急剖宫产术后子宫内膜炎和切口感染等并发症的风险。
有争议的是预防性抗菌药物的使用时间:是手术开始前?还是在夹闭脐带时?术前预防性抗菌药物是否会对判断新生儿感染产生干扰?最近发表的一篇 meta 分析表明,术前使用抗菌药物会降低整体感染发病率,不影响新生儿结局。
研究最广泛的抗菌药物是头孢菌素。一代头孢药物,头孢唑啉是 B 级妊娠药物,抗菌谱覆盖革兰氏阳性菌和部分革兰氏阴性菌。1999 年美国 CDC 指南推荐剖宫产预防性使用头孢类药物。研究表明可使用广谱抗菌药物预防剖宫产术后感染并发症。由于缺乏和头孢唑啉的对比试验,考虑到母体和新生儿可能产生抗菌药物耐药性,是否推荐剖宫产预防性使用广谱抗菌药物需要进一步研究。
2. 经阴道分娩手术
2004 年一篇 Cochrane 研究了经阴道分娩合并助产预防性使用抗菌药物术后感染的风险。研究只纳入了一篇研究,只有子宫内膜炎和住院时长这两个结局可供分析。最终发现是否预防性使用抗菌药物,子宫内膜炎发病率和住院时长并没有差异。2017 年更新的 Cochrane 综述结论相似,缺乏足够的研究来论证经阴道分娩是否应预防性使用抗菌药物。
3. 人工胎盘剥离术
2009 年更新的一篇 Cochrane 报告没有发现任何关于人工胎盘剥离术预防性使用抗菌药物的随机对照试验。基于剖宫产和清宫相关的研究,世界卫生组织推荐人工胎盘剥离术预防性使用抗菌药物。一篇关于剖宫产时术者在剥离胎盘前是否更换手套的研究,发现术后子宫内膜炎的发病率没有差异。但另一篇研究发现胎盘自动分娩的患者,子宫内膜炎发生率较人工剥离胎盘患者的低。
4. 三度或四度会阴裂伤
2008 年发表的一篇前瞻性研究将 107 名三度或四度会阴裂伤的产妇随机分为接受单次静脉注射抗菌药物和安慰剂两组。研究表明伴有严重会阴裂伤的产妇预防性使用抗菌药物可降低术后感染发病率。
5. 择期和紧急宫颈环扎术,伴或不伴胎膜破裂
一篇基于 116 名孕中期宫颈环扎产妇的回顾性研究发现,使用抗菌药物并不会降低孕 28 周前分娩的风险。目前需要随机对照试验来回答像宫颈环扎这类高风险产妇是否需要预防性使用抗菌药物问题。
6. 产后清宫
无产后清宫是否需要预防性使用抗菌药物降低感染风险的研究。
7. 肥胖人群预防性抗菌药物使用剂量
BMI 越高,产科和感染并发症的发病风险越高。专家建议 BMI>35 的患者使用的剂量是正常 BMI 患者的两倍。此方面需要进一步研究。
8. 青霉素/头孢菌素过敏的建议
高达 10% 的患者自述青霉素过敏,但只有 10% 的患者皮试阳性。青霉素过敏是少见的,10000 个人中约 1~4 个。替代性预防性抗菌药物包括克林霉素(600 mg, IV)或红霉素(500 mg,IV)。
预防感染性心内膜炎
美国心脏学会指南建议,感染性心内膜炎高风险患者若有肠球菌尿路感染或定植,在接受任何泌尿道手术前可合理预防性使用抗菌药物。
