妊娠时高血压是最常见的并发症,影响全球 5%~10% 的妊娠。高血压仍是产妇、胎儿、新生儿发病率和死亡率增高的主要原因。这些产妇易发生胎盘早剥、脑血管事件、器官衰竭和弥漫性血管内血栓 (DIC)。胎儿存在宫内发育迟缓、早产或宫内死亡的高风险。
北京时间 2018 年 8 月 25 日欧洲心脏病学会年会(ESC2018)上发布了新版《妊娠期心血管疾病诊疗指南》,指南就妊娠合并先天性心脏病和肺动脉高压、主动脉疾病、瓣膜病、冠心病、心肌病和心力衰竭、心律失常、高血压、静脉血栓疾病和妊娠期临床用药提出相关建议,本文主要介绍其妊娠高血压部分。
诊断和风险评估
最好在两种情况下,重复进行血压读数,重度高血压间隔时间 ≥ 15 分钟
血压测量
妊娠时血压以坐位(或左侧斜躺位)时进行测量以及舒张压以 Korotkof V 期为准。
汞柱式血压计仍是妊娠时血压测量的金标准。自动装置常未能记录真实血压且对于重度子痫患者不可靠。
在评估预后方面,动态血压监测优于常规诊室血压测量。
实验室检查
建议妊娠合并高血压者进行基本的实验室检查,包括血、尿常规,肝酶,血肌酐和血尿酸,24 h 蛋白尿。
所有孕妇应在妊娠早期检查蛋白尿以发现肾脏疾病以及在妊娠后半段筛查子痫前期。
尿蛋白定性 ≥ 1+时应进一步检查,包括尿蛋白肌酐比值(ACR),比值<30 mg/mmol 可排除妊娠蛋白尿,若比值>30 mg/mmol 应收集 24 h 尿液,尿蛋白>2 g/d 时需密切监测。但收集 24 h 尿液通常结果不准确且延误先兆子痫的诊断。
因此,ACR 切点为 30 mg/mmol 可用于识别显著的蛋白尿。
除了基本的实验室检查外,可考虑以下检查:
肾上腺超声检查、尿甲氧基肾上腺素和甲氧基去甲肾上腺素以排除嗜铬细胞瘤
行子宫动脉多普勒超声检查(妊娠 20 周后)以发现高危妊娠高血压、先兆子痫和宫内生长迟缓
sFlt1/PIGF<38 可排除先兆子痫
定义和分类
妊娠高血压定义为诊室收缩压 ≥ 140 mmHg 或舒张压 ≥ 90 mmHg,并根据血压分为轻度高血压 (140~159/90~109 mmHg) 和重度高血压 (≥ 160/110 mmHg)。
妊娠高血压包括了以下几种情况:
妊娠前已患高血压:定义为妊娠前或妊娠 20 周前血压 ≥ 140/90 mm Hg。高血压通常持续至产后 42 天以上,可能和蛋白尿相关。
妊娠期高血压:定义为妊娠 20 周后形成的高血压合并或不合并蛋白尿,约占妊娠高血压的 6%~7%。妊娠期高血压多见于妊娠 20 周以后,多数于产后 42 天内缓解。
子痫前期:定义为妊娠期高血压伴有显著蛋白尿(>0.3 g/24 h 或 ACR ≥ 30 mg/mmol)。其常见于初次妊娠、多胎妊娠、葡萄胎、抗磷脂综合征、妊娠前已患高血压、肾病和糖尿病患者。通常和胎盘功能不全所致胎儿生长受限相关,也是早产的常见原因。唯一解决方法为分娩。
妊娠前已患高血压合并妊娠期高血压并伴有蛋白尿。
未分类的妊娠高血压:该术语使用于妊娠期高血压 20 周后首次记录到血压升高时,需在产后 42 天内再次评估。
高血压和子痫前期的预防
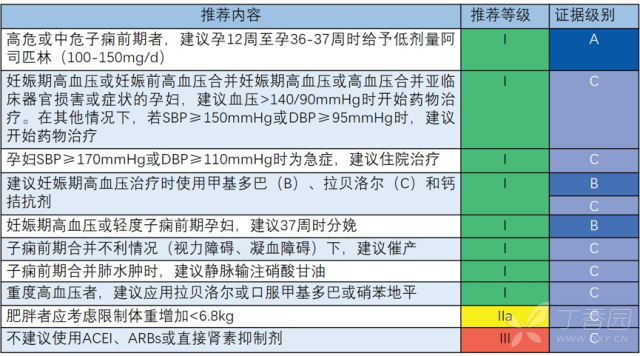
高危或中危子痫前期者,建议孕 12 周至孕 36-37 周时给予低剂量阿司匹林(100-150 mg/d)。
高危子痫前期包括以下任一情况:
孕前高血压
慢性肾病
自身免疫性疾病如系统性红斑狼疮或抗琳脂综合征
1 型或 2 型糖尿病
慢性高血压
中危子痫前期包括以下 1 种以上危险因素:
初次妊娠
年龄 ≥ 40 岁
妊娠间隔时间>10 年
BMI ≥ 35 kg/m2
家族史存在先兆子痫
多胎妊娠
初次产检时,钙摄入量低者建议补充钙质(1.5-2 g/d)以预防子痫前期。
维生素 C 和 E 并不会降低子痫前期风险;相反,频繁使用与胎儿出生体重<2.5 kg 以及不良的围产期预后相关。
妊娠高血压的管理
1. 非药物管理
妊娠期高血压的非药物管理所扮演的角色有限,饮食和生活方式干预的随机研究提示其对于妊娠预后方面影响最小。
慎重进行有规律的锻炼以及肥胖孕妇避免体重增加高于 6.8 kg。
2. 药物管理
高血压治疗的目标是降低产妇风险,需选择对胎儿有效且安全的药物。
重度高血压的治疗
孕妇 SBP ≥ 170 mmHg 或 DBP ≥ 110 mmHg 时为急症,建议住院治疗。
高血压药物选择取决于预期分娩时间,严禁使用 ACEI、ARBs 和直接肾素抑制剂。
起始药物治疗为注射拉贝洛尔或口服甲基多巴或硝苯地平,静脉输注肼屈嗪不作为药物选择。
当其他治疗方案未能控制血压时,由于大多数产科医生认为其副作用是可接受的,故仍常使用肼屈嗪。
可考虑注射乌拉地尔。
硝普钠为最后选择的药物,因为其长期治疗增加胎儿氰化物中度风险。
子痫前期合并肺水肿时,选择硝酸甘油(静脉输液速度 5 μg /min,每隔 3-5 分钟加量,最大剂量 100 μg /min)。
轻中度高血压治疗
尽管缺乏证据,但欧洲指南建议血压持续升高 ≥ 150/95 mmHg 孕妇和血压>140/90 mmHg 合并以下情况者开始药物治疗:
妊娠期高血压(有或无蛋白尿)
妊娠前已患高血压合并妊娠期高血压并伴有蛋白尿
妊娠时高血压合并亚临床器官损害或症状
选择以下药物:甲基多巴、β受体阻滞剂(常用拉贝洛尔)和钙拮抗剂(常用尼福达)。
β受体阻滞剂疗效不如钙拮抗剂,其可能导致胎儿心动过缓、生长受限和低血糖,因此,故应谨慎选择其类型和剂量,最好避免使用阿替洛尔。
妊娠前合并高血压患者可继续当前降压治疗方案,切勿使用 ACEI、ARBs 和直接肾素阻滞剂。
子痫前期者血容量降低,因此最好避免利尿治疗,若存在少尿可考虑予以低剂量呋塞米。
建议静注硫酸镁以预防子痫和治疗癫痫,但不应与 CCBs 联合使用。
分娩
分娩适合子痫前期合并视力障碍或凝血障碍者以及 37 周时无症状的孕妇。
妊娠高血压预后
产后血压
产后高血压常见于分娩后第 1 周。由于存在产后抑郁风险甲基多巴应避免产后使用。
高血压和哺乳
哺乳不会增加母亲的血压。哺乳期抑郁者,建议使用卡麦角林而不是溴隐亭。尽管溴隐亭可引起高血压,但部分证据表明溴隐亭可能有益于 PPCM。
哺乳母亲所服用的所有降压药物可分泌至乳汁。除外普萘洛尔和硝苯地平,大多数降压药物的浓度很低。
此后妊娠时高血压复发风险
初次妊娠患高血压增加了此后妊娠时高血压复发风险,且初次妊娠时高血压起病越早,则复发风险越高。
妊娠所致高血压的长期心血管预后
妊娠高血压或先兆子痫增加了此后高血压、卒中和缺血性心脏病的发生风险。
分娩后改善生活方式,规律监测血压及控制代谢因素以降低未来心血管风险。
生育治疗
尚无明确证据表明生育治疗增加高血压和先兆子痫的风险。
妊娠合并高血压的相关推荐